Een ontbrekend puzzelstuk in uw klinisch redeneren…... Deel 1 - Het belang van de patiëntclassificatie

U kent het de patiënt die op het eerste gezicht alle kenmerken lijkt te hebben van een eenvoudig musculoskeletaal probleem maar met wie u na enkele sessies nog steeds geen vooruitgang boekt? Als u "ja" hebt geantwoord op deze vraag, zou u dit artikel moeten lezen om meer puzzelstukjes aan uw klinische puzzel toe te voegen.
Het biopsychosociale zorgmodel benadrukt dat de meeste prognostische factoren met betrekking tot de chronificatie van pijn biologisch, psychologisch, sociaal of omgevingsgerelateerd zijn (Nieminen et al., 2021).
Het is cruciaal voor de clinici om de patiënt goed te kunnen classificeren op basis van het type pijn die hij ervaart; namelijk nociceptieve, neuropathische of nociplastische pijn (Chimenti et al., 2018), en de factoren die van invloed kunnen zijn op zijn prognose. Al deze factoren worden "pijn- en invaliditeitsfactoren" genoemd (Toussignant-Laflamme et al., 2017).
Het model van Toussignant-Laflamme is onderverdeeld in 5 verschillende soorten factoren die we kort zullen verduidelijken en bestuderen om u ideeën/behandelingsstrategieën te geven om een echte "profielschets" te worden, zoals Dr. Spencer Reid in de serie "Criminal Minds":
Nociceptieve factoren
Zenuwstelselgerelateerde factoren
Comorbiditeitsfactoren
Cognitief-emotionele factoren
Contextuele factoren
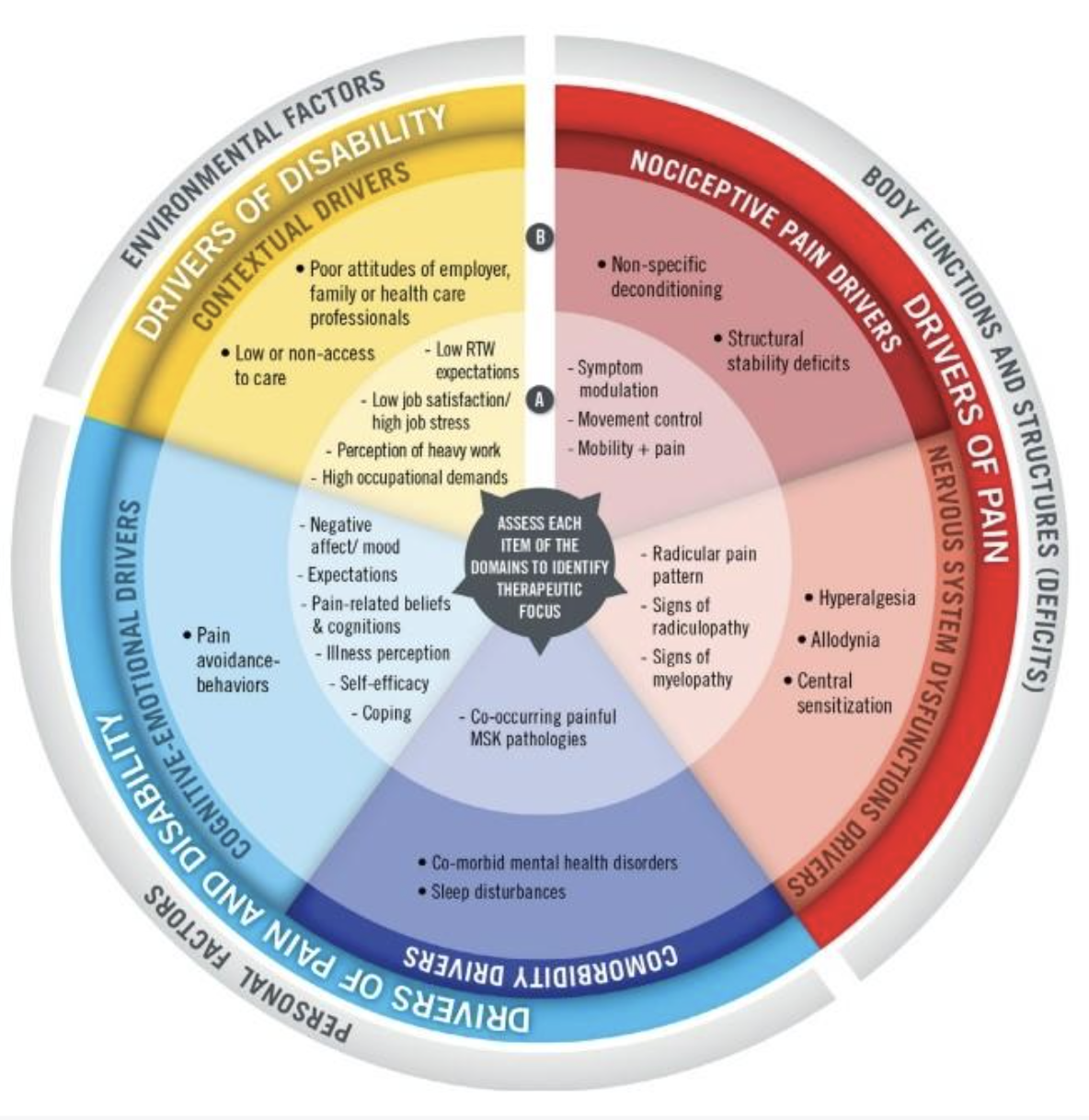
Toussignant-Laflamme et al. 2017
De verschillende drivers zullen onze patiëntprofilering begeleiden om de verschillende herstelbelemmeringen te identificeren die we met hem moeten proberen te managen, alleen of met behulp van andere zorgprofessionals. De MDT-McKenzie-methode helpt bij therapeutische educatie in uw revalidatieproces.
Het eerste deel van deze artikelreeks zal zich eerst richten op de verschillende soorten pijn en hun kenmerken, alvorens specifieker in te gaan op het beheer van de verschillende drivers.
Soorten pijn
1. Nociceptieve pijn:
Pijn die voortkomt uit werkelijke of potentiële schade aan niet-neuronale weefsels en die wordt veroorzaakt door activatie van nociceptoren (definitie van IASP). Deze nociceptieve input wordt geactiveerd door mechanische, chemische of thermische bronnen. Patiënten die overwegend nociceptieve pijn ervaren, zullen over het algemeen reageren op verschillende classificatiesystemen zoals MDT. Binnen ons systeem worden deze patiënten geclassificeerd als “disfunctiesyndroom”, “ontregelingssyndroom”, “houdingssyndroom” of “mechanisch niet-concluderend” (bijv. structureel belemmerd, inflammatoire arthropathie, enz.).
2.Perifere neuropathische pijn:
Pijn veroorzaakt door een letsel of aandoening van het perifere somatosensorische zenuwstelsel (IASP-taxonomie). Klinische presentatie gerelateerd aan de lumbale wervelkolom zou een pijnlijke radiculopathie zijn, met bijbehorende pijn, gevoelloosheid en paresthesie.
Het komt minder vaak voor dan nociceptieve pijn, maar patiënten met neuropathische pijn hebben de neiging om een langere revalidatieperiode te hebben met een verhoogd risico op chronificatie in vergelijking met degenen met nociceptieve pijn in de onderrug zonder betrokkenheid van het zenuwstelsel (Baron 2016, Spahr 2017). Neuropathische pijn is onderscheidend van “uitstralingspijn” van de somatische weefsels van de lumbale wervelkolom, omdat uitstralingspijn geen betrekking heeft op de zenuwwortel. Binnen ons systeem worden deze patiënten geclassificeerd als “dysfunctiesyndroom”, “ANR”, “MUR” of “stenose”.
Het is niet altijd gemakkelijk om te bepalen of een patiënt symptomen van perifere neuropathie of nociceptieve pijn vertoont. Het gebruik van de “PAIN DETECT” helpt bij een gemakkelijkere differentiatie. De DN4-vragenlijst geeft ook inzicht of de symptomen die de patiënt ervaart een neuropathische of perifere oorsprong hebben.
3. Nociplastische pijn:
Pijn geassocieerd met veranderingen in het centrale zenuwstelsel die leiden tot versterking van perifere input (Eller-Smith 2018). De officiële definitie van IASP luidt: “Pijn die voortkomt uit verstoorde nociceptie, ondanks het ontbreken van duidelijk bewijs voor werkelijke of dreigende weefselschade die de activatie van perifere nociceptoren veroorzaakt, of bewijs van ziekte of letsel van het somatosensorische systeem dat pijn veroorzaakt” (IASP-taxonomie 2017).
Vergelijkbare termen voor nociplasticiteit zijn onder andere “centrale sensitisatie”, “algopathisch” of “nocipathisch”. In al deze gevallen ervaren patiënten gegeneraliseerde pijn met hypersensitiviteit in ogenschijnlijk normaal weefsel (Kosek 2016).
Binnen het MDT-systeem komt de classificatie “chronisch pijn syndroom” het meest overeen met dit type pijn, waardoor we chronische patiënten kunnen onderscheiden en sorteren op basis van een mechanisme van nociplastische of eerder mechanische pijn, met volledig verschillende behandelingsmethoden in beide gevallen.
Hoe kan MDT geïntegreerd worden in het model van Toussignant-Laflamme?
De drie soorten pijn omvatten alle classificaties van het MDT-systeem en ook twee drivers van het Toussignant-Laflamme-systeem: nociceptief en het zenuwstelsel. Het model van Toussignant-Laflamme verdeelt de drivers in twee categorieën: elementen die gemeenschappelijk zijn en door de fysiotherapeut zelf kunnen worden gewijzigd (categorie A), en complexere elementen die minder gemakkelijk kunnen worden gewijzigd en een meer multidisciplinaire aanpak vereisen.
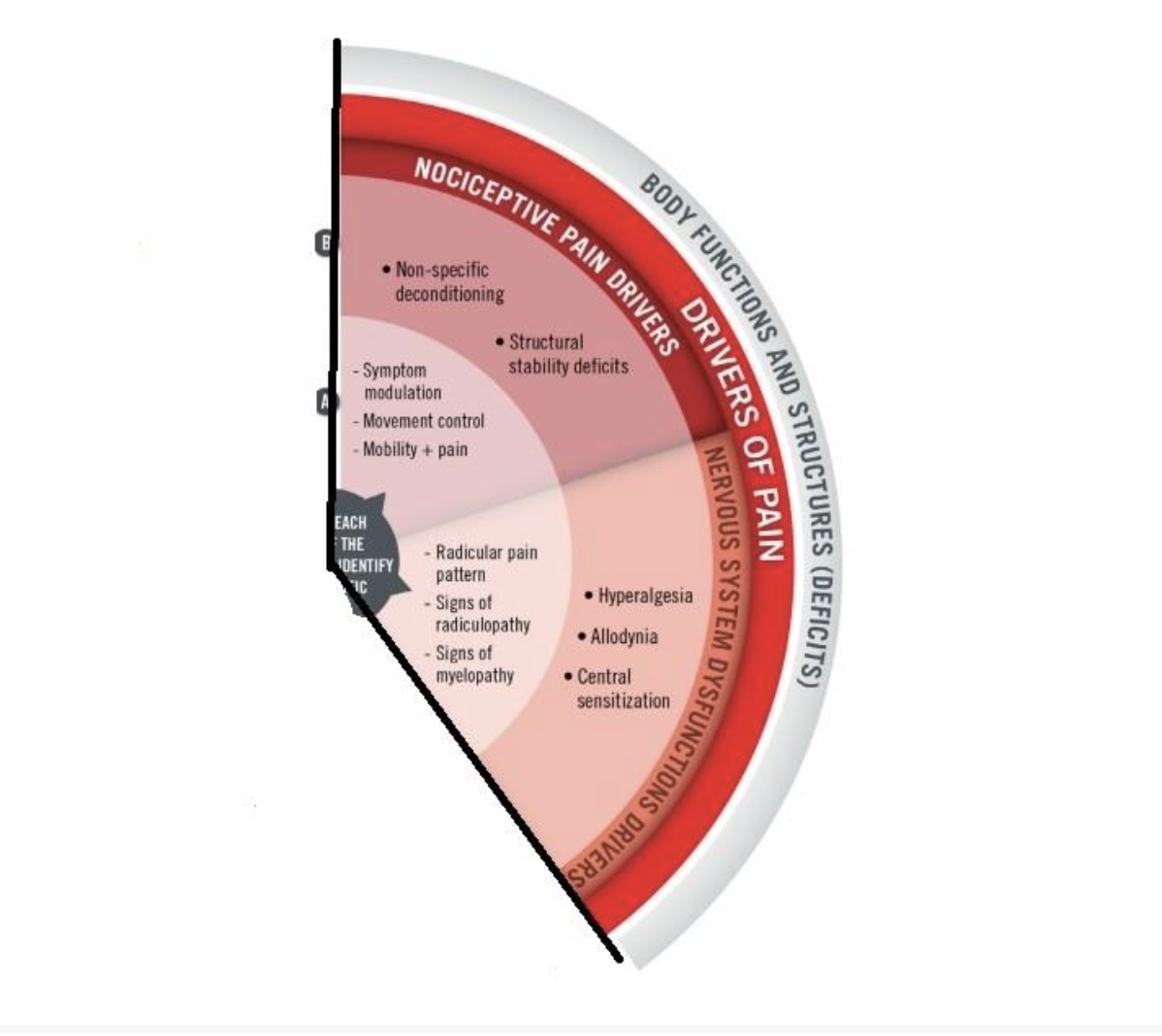
Bijvoorbeeld, wat betreft de categorie van nociceptieve drivers, als we te maken hebben met een patiënt geclassificeerd als een “verstoring”, weten we dat de prognose van deze patiënt gunstig is omdat zijn symptomen gemakkelijk en langdurig kunnen worden gewijzigd (Wernecke et al. 2002). Deze patiënten zullen dus behoren tot de nociceptieve driver van categorie A.
Daarentegen zal een patiënt geclassificeerd als “inflammatoir”, zoals bij een symptomatisch Modic-teken, worden geclassificeerd als een nociceptieve driver van categorie B, omdat we zijn symptomen niet snel kunnen veranderen en hij een consultatie bij een andere zorgverlener nodig zal hebben om zijn medicatie aan te passen om te kunnen helpen.
Op dezelfde manier kan de MDT-therapeut zelf een patiënt met een radiculopathie managen als deze wordt veroorzaakt door een verstoring, maar kan hij mogelijk hulp nodig hebben van anesthesiologen. Als de geëvalueerde patiënt wordt geclassificeerd als “mechanisch niet-reagerende radiculaire syndroom” (MUR), waarbij bekend is dat 14% van hen pijnverlichting ervaart na een transforaminale injectie, en 46% van hen mechanische responders kunnen worden na de injectie (Van Helvoirt et al. 2016).
Als een patiënt wordt geclassificeerd als een “chronisch pijn syndroom” (Driver van het zenuwstelsel, categorie B), is een multidisciplinaire aanpak zeker passend om de patiënt effectief te kunnen behandelen.
Conclusie
Classificatie van patiënten door het MDT-systeem is een troef om de (pijn)identiteit van de patiënt te begrijpen, namelijk het dominante pijnmechanisme en de prognose voor zijn probleem. Dit stelt ons ook in staat om een gepersonaliseerde behandelstrategie aan te bieden binnen ons vakgebied. Deze informatie stelt ons in staat om het eerste stukje van onze klinische puzzel te verkrijgen, waarop we alle andere prognostische factoren kunnen analyseren die onze patiënt kunnen beïnvloeden, deze zullen worden besproken in het volgende blog artikel.
Referenties:
Nieminen, L. K., Pyysalo, L. M., & Kankaanpää, M. J. (2021). Prognostic factors for pain chronicity in low back pain: a systematic review. Pain reports, 6(1).
Chimenti R, Frey-Law L, Sluka K, et al. A Mechanism-Based Approach to Physical Therapist Management of Pain. Phys Ther. 2018;302(5):302-314
Tousignant-Laflamme Y, Martel M, Joshi A, Cook C. Rehabilitation management of low back pain – it’s time to pull it all together! Journal of Pain Research 2017;10:2373-2385
Baron R, Binder A, Attal N, et al. Neuropathic low back pain in clinical practice. European Journal of Pain 2016;20(6):861-873.
Spahr N, Hodkinson D, Jolly K, et al. Distinguishing between nociceptive and neuropathic components in chronic low back pain using behavioural evaluation and sensory examination. Musculoskeletal Science and Practice 2017;27:40-48.
Werneke, M., & Hart, D. L. (2001). Centralization phenomenon as a prognostic factor for chronic low back pain and disability. Spine, 26(7), 758–765
van Helvoirt, H., Apeldoorn, A. T., Knol, D. L., Arts, M. P., Kamper, S. J., van Tulder, M. W., & Ostelo, R. W. (2016). Transforaminal epidural steroid injections influence Mechanical Diagnosis and Therapy (MDT) pain response classification in candidates for lumbar herniated disc surgery. Journal of back and musculoskeletal rehabilitation, 29(2), 351–359.
