
Les pièces manquantes de votre puzzle clinique… Partie 2- L’influence des comorbidités du patient dans sa prise en charge.
Dans le précédent article sur les drivers de la douleur et d’incapacité, nous avons exploré l’importance de la classification du patient dans son parcours de soins. Comme spécifié précédemment, d’autres facteurs rentrent en compte lors de l’évaluation de nos patients et auront un impact considérable sur le pronostic de ces derniers. L’un de ses « drivers de douleurs et d’incapacité » est appelé le « driver de comorbidités ».
Il est fréquent que les patients viennent nous consulter pour un motif spécifique, auquel s'ajoutent souvent des problèmes supplémentaires, appelés "comorbidités".
Il existe deux grandes catégories de facteurs de comorbidités qui peuvent influencer l'expérience douloureuse du patient : physique et mentale. Ces comorbidités physiques et/ou mentales peuvent influencer d'autres domaines et impacter la gravité des symptômes et des incapacités. Pour la première catégorie, les patients souffrant de douleurs lombaires présentent souvent plusieurs affections musculo-squelettiques douloureuses et d'autres comorbidités physiques, telles que l’obésité ou le diabète. Des études ont montré que ces autres problèmes douloureux ont tendance à aggraver la gravité des symptômes de la douleur lombaire (Hartvigsen et al. 2013).
En ce qui concerne les comorbidités mentales, la douleur et la dépression partagent certains processus biologiques et les deux entraînent des changements neuroplastiques maladaptatifs dans le système nerveux central (Hartvigsen et al. 2013). En plus de la dépression, la présence d'autres troubles mentaux ou comorbidités psychiatriques telles que le trouble anxieux généralisé ou le trouble de la personnalité borderline sont des modificateurs de traitement importants, car ils remettent certainement en question l'approche du thérapeute pour la gestion des douleurs lombaires et modèrent davantage les effets des facteurs cognitivo-émotionnels (cfr article n°3 de notre série).
De plus, étant donné que la douleur chronique est associée à des troubles du sommeil (Marin et al. 2006), que les patients atteints de douleurs persistantes signalent fréquemment des problèmes de sommeil et que la privation de ce dernier déclenche une hyperalgésie, la présence de troubles du sommeil doit également être considérée comme une comorbidité pouvant influencer d'autres domaines, tels que l'hypersensibilité du système nerveux.
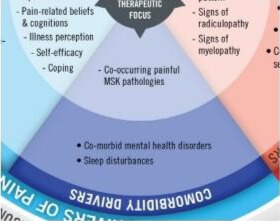
Toussignant-Laflamme et al. 2017
Pour prendre en charge ces patients, Toussignant-Laflamme et al (2017) déclarent que certaines comorbidités physiques peuvent être prises en charge par des kinésithérapeutes de manière indépendante. Par exemple, nous pouvons adapter certains exercices en fonction d'autres zones musculo-squelettiques douloureuses des patients. L’Institut McKenzie International a publié un webinaire qui regroupe toutes sortes de variations des techniques classiques ( Webinar: The Devil's in the details: variations of traditional MDT loading strategies for effective self-management | The McKenzie Institute International®) que vous pouvez utiliser chez certains de vos patients qui présentent des comorbidités. Nous avons également étudié ce sujet lors de notre cours « MDT Update 2022 », dont voici quelques exemples :

Image 1 : Exemple de technique de mobilisation en fin d’amplitude d’extension lombaire pour un patient atteint d’obésité (par exemple)

Image 2 : Exemple de technique d’extension statique pour un patient présentant un dérangement lombaire avec préférence directionnelle en extension, mais qui a été fraîchement opéré de l’épaule.
En ce qui concerne les comorbidités mentales, elles peuvent être évaluées par le kinésithérapeute avec l'utilisation du questionnaire HAD, par exemple. Le questionnaire HAD (Hospital Anxiety and Depression Scale) est un outil clinique couramment utilisé pour évaluer les niveaux d'anxiété et de dépression chez les patients hospitalisés et non hospitalisés. Il est utilisé pour aider à diagnostiquer et à suivre les symptômes d'anxiété et de dépression chez les patients atteints de maladies chroniques ou aigües. Le questionnaire HAD est composé de 14 questions (7 pour l'anxiété et 7 pour la dépression) et les réponses sont évaluées sur une échelle de 0 à 3. Les scores pour chaque domaine sont ensuite ajoutés pour obtenir un score total pour l'anxiété et la dépression.
En termes de clinimétrie, le questionnaire HAD a une bonne fiabilité test-retest et une bonne validité convergente et divergente. Il a été validé dans de nombreuses langues et cultures différentes. Cependant, certains critiques ont soulevé des inquiétudes concernant la sensibilité et la spécificité du questionnaire pour détecter l'anxiété et la dépression dans certains contextes cliniques spécifiques.
En général, le questionnaire HAD est considéré comme un outil clinique utile pour évaluer les niveaux d'anxiété et de dépression chez les patients, mais il doit être utilisé en combinaison avec d'autres outils cliniques et des entretiens approfondis avec le patient pour obtenir une évaluation complète de leur état mental et émotionnel. (Bjelland et al. 2002).
Cependant, ces comorbidités devraient être managées par d'autres professionnels de la santé en plus du traitement de kinésithérapie. Les kinésithérapeutes peuvent prendre en charge les patients présentant une forte anxiété et/ou une dépression en leur donnant des stratégies pour se détendre telles que la relaxation, la respiration profonde ou la cohérence cardiaque,...
Nous pouvons également donner des conseils pour un retour progressif à des activités significatives (marche, cyclisme, etc.) et pour la restauration du sommeil, tels que :
Créer un environnement idéal pour le sommeil (séparer au maximum la chambre des autres pièces dans lesquelles on travaille ou on se détend, en supprimant la télévision ou l’ordinateur dans la chambre)
Maintenir des heures de sommeil et de réveils régulières
Maximiser la relaxation avant de dormir, en lisant par exemple
Manger léger avant d’aller se coucher
Eviter les bains trop chauds juste avant de dormir
S’exercer régulièrement
Maintenir une bonne balance hormonale (Kolski et O'Conor 2015).
Références :
Hartvigsen J, Natvig B, Ferreira M. Is it all about a pain in the back? Best Pract Res Clin Rheumatol. 2013;27(5):613–623.
Marin R, Cyhan T, Miklos W. Sleep disturbance in patients with chronic low back pain. Am J Phys Med Rehabil. 2006;85(5):430–435
Bjelland, I., Dahl, A. A., Haug, T. T., & Neckelmann, D. (2002). The validity of the Hospital Anxiety and Depression Scale: An updated literature review. Journal of Psychosomatic Research, 52(2), 69-77.
Kolski M. and O’Connor A. (2015). A World of Hurt: A Guide to Classifying Pain.
Tousignant-Laflamme Y, Martel M, Joshi A, Cook C. Rehabilitation management of low back pain – it's time to pull it all together! Journal of Pain Research 2017;10:2373-2385
